Membranas Neovasculares Coroideas Peripapilares en un paciente pediátrico

Reporte de un caso
Autores: Carvajal Quiñónez Miguel Ángel, Rodríguez Pérez José Manuel, Sevilla Carreón Gustavo Adolfo.

Instituto Oftalmológico de Jalisco, Dr. Guillermo Ávalos Urzúa. Servicio de Retina.
Correspondencia: [email protected]
Resumen:
Objetivo: Presentar un caso de un paciente pediátrico con membranas neovasculares coroideas peripapilares.
Caso clínico: Presentamos el caso de un paciente femenino pediátrico el cual presentó manifestaciones clínicas concordantes con membrana peripapilar coroidea en ojo derecho desde los 6 años, el cual no fue identificado hasta 4 años después y fue tratada con anti-VEGF.
Conclusiones: La presencia de MNCP es inusual en pacientes pediátricos, por lo tanto, su falta de diagnóstico representa un riesgo para el pronóstico visual del paciente; sin embargo, su adecuado diagnóstico y tratamiento temprano pueden garantizar una excelente agudeza visual y, por ende, una excelente calidad de vida.
Palabras clave: Membranas peripapilares. Pediátrico.
Introducción:
Las membranas neovasculares coroideas peripapilares (MNCP), descritas por primera vez por López y Grenn en 1928, se definen como una colección de nuevos vasos sanguíneos coroideos en cualquier porción de la retina, especialmente en el epitelio pigmentario y en la membrana de Bruch. 1, 2
La historia natural de MNCP es variable, ya que pueden permanecer estables o producir pérdida visual central severa, si la membrana se extiende a la mácula, mediante mecanismos exudativos o hemorrágicos. 3
Las MNCP representan el 10% de todas las membranas neovasculares coroideas con predilección en sexo femenino. Una gran proporción de los casos están asociados a condiciones predisponentes como la degeneración macular relacionada con la edad, coroiditis multifocal e histoplasmosis ocular; no obstante, en un 39% la causa suele ser idiopática. 4
Las manifestaciones clínicas de las MNCP, son secundarias a la extensión de la retina sobre la mácula, de lenta progresión y abarcan desde la presencia de metamorfopsias y escotomas, hasta la pérdida total de la visión. 5
El diagnóstico se realiza esencialmente mediante tomografía de coherencia óptica (OCT) y angio-OCT, sumadas a la exploración visual de fondo de ojo. 6
El tratamiento puede ser variable desde la extirpación quirúrgica de la MNCP, fotocoagulación, terapia fotodinámica, terapia inmunosupresora y uso de esteroides, aunque los mejores resultados descritos se atribuyen a la aplicación de terapia intravítrea con anti-factor de crecimiento endotelial vascular (anti-VEGF). 7
Caso clínico:
Se trata de una paciente femenina de 14 años, nacida por cesárea, secundaria a complicaciones relacionadas con diabetes mellitus y preeclampsia, que inicia padecimiento a los 6 años, cuando refiere ver una mancha en el ojo derecho, es llevada a un servicio de óptica donde le mencionan que requiere lentes. En los siguientes años la paciente no refiere mejoría con el uso de lentes aéreos y describe empeoramiento del defecto visual. A los 10 años, es llevada a servicio de optometría para nueva graduación de lentes, en esta ocasión, la paciente es dilatada por oftalmólogo de guardia que nota la presencia de membranas en el fondo de ojo derecho, por lo que es enviada a un hospital oftalmológico.
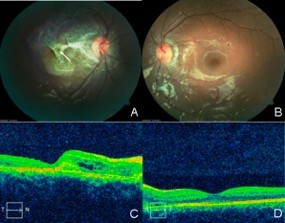
Figura 1: A) Membrana neovascular coroidea peripapilar con fibrosis subretininan que involucrando el haz papilomacular hasta la fóvea en el ojo derecho. B) Membrana neovascular coroidea peripapilar que involucra el haz papilomacular dejando libre el área foveal. C) OCT OD con membrana neovascular coroidea inactiva con líquido subretiniana en haz, fibrosis subretiniana y atrofia foveal. D) OCT OI con membrana neovascular que dejan libre el área foveal. Ambos estudios fueron tomados al momento del diagnóstico, en el 2007.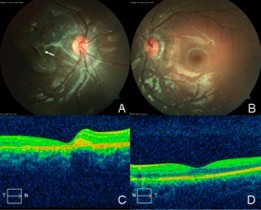
En una nueva valoración se establece una agudeza visual en ojo derecho de percepción de luces y 20/20 en ojo izquierdo; mediante tomografía de coherencia óptica y fotografía de fondo de ojo se aprecia la presencia de membranas coroideas perifoveales con tendencia a la tracción hacia arcada superior (Figura 1). Con lo anterior y sumado al deterioro visual se integra el diagnóstico y se decide aplicar anti-VEGF intraocular en ojo derecho en 12 ocasiones y 5 en ojo izquierdo, con una diferencia de una semana entre cada aplicación.
Pasados seis meses no se detecta deterioro clínico y en el OCT de control a los 12 meses no se denota progresión de las membranas del ojo derecho, ni aparición de nuevas membranas en el ojo izquierdo. Se realiza control anual mediante OCT. A la fecha no se han detectado cambios en el ojo más afectado (Figura 2) y la agudeza visual del ojo contralateral no se ha deteriorado, incluso puede notarse una disminución en el engrosamiento peripapilar entre el 2017 y el 2021 (Figura 3), sin embargo, se mantiene la vigilancia tanto clínica como imagenológica estrecha de la paciente.
Figura 2: A) Membrana neovascular coroidea peripapilar con fibrosis subretiniana sin evolución en el ojo derecho. B) Membrana neovascular coroidea peripapilar que involucra el haz papilomacular dejando libre el área foveal y sin avances en ojo izquierdo. C) OCT OD con membrana neovascular coroidea. D) OCT OI con membrana neovascular que deja libre el área foveal. Ambos estudios fueron tomados al momento del diagnóstico en el 2007.
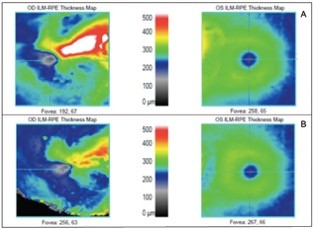
Figura 3: Comparativa del engrosamiento peripapilar 2017 (A) y 2021 (B). Puede percibirse un proceso involutivo en dichas membranas.
Discusión:
Las MNCP se presentan más comúnmente en el paciente adulto, ya que el riesgo aumenta con la edad, se ha observado su presentación clínica especialmente en pacientes con degeneración macular asociada a la edad, siendo esta su causa más frecuente. La presencia de MNCP en el paciente pediátrico existen pocos informes en la literatura, la cual guarda cierta relación con causas inflamatorias de tipo infecciosas y no infecciosas, especialmente el contacto con histoplasmosis ocular. En la actualidad, se están administrando de manera intravítrea varios agentes del factor de crecimiento endotelial antivascular, observando resultados prometedores y demostrando ser seguro y tolerado por el paciente.
Conclusiones:
Nuestro hallazgo clínico es inusual en un paciente pediátrico con algunos antecedentes heredofamiliares de importancia como madre con preeclampsia y diabetes mellitus tipo 2. La literatura es limitada con respecto a las MNCP simultáneas bilaterales, la mayoría de las fuentes citan otros hallazgos clínicos manifiestos como degeneración macular, drusas ópticas o estrías angioides. Es importante resaltar que el tratamiento está indicado en función a la ubicación y el riesgo de la pérdida de la visión.
Podríamos teorizar que la presencia de entidades patológicas como la diabetes mellitus, la diabetes gestacional, y la preeclampsia tengan o no relación con el desarrollo de MNCP, por lo cual es un campo que aún se mantiene desconocido.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Referencias:
1.- Ozgonul, C., Moinuddin, O., Munie, M., Lee, M. S., Bhatti, M. T., Landau, K., van Stavern, G. P., Mackay, D. D., Lebas, M., Delott, L. B., Cornblath, W. T., & Besirli, C. G. (2019). Management of peripapillary choroidal neovascular membrane in patients with idiopathic intracranial hypertension. Journal of Neuro-Ophthalmology, 39(4), 451–457. https://doi.org/10.1097/WNO.0000000000000781
2.- Jutley, G., Jutley, G., Tah, V., Lindfield, D., & Menon, G. (2011). Treating peripapillary choroidal neovascular membranes: A review of the evidence. In Eye (Vol. 25, Issue 6, pp. 675–681). Nature Publishing Group. https://doi.org/10.1038/eye.2011.24
3.- Kumar, N., Tigari, B., Dogra, M., & Singh, R. (2018). Successful management of peripapillary choroidal neovascular membrane secondary to idiopathic intracranial hypertension with intravitreal ranibizumab. Indian Journal of Ophthalmology, 66(9), 1358–1360. https://doi.org/10.4103/ijo.IJO_419_18
4.- Shoughy, S. S., Jaroudi, M. O., & Tabbara, K. F. (2014). Regression of peripapillary choroidal neovascular membrane in a patient with sarcoidosis after oral steroid therapy. Saudi Journal of Ophthalmology, 28(2), 160–162. https://doi.org/10.1016/j.sjopt.2014.02.007
5.- Figueroa, M. S., Noval, S., & Contreras, I. (2008). Treatment of peripapillary choroidal neovascular membranes with intravitreal bevacizumab. British Journal of Ophthalmology, 92(9), 1244–1247. https://doi.org/10.1136/bjo.2008.144196
6.- Soomro, T., & Talks, J. (2018). The use of optical coherence tomography angiography for detecting choroidal neovascularization, compared to standard multimodal imaging. Eye (Basingstoke), 32(4), 661–672. https://doi.org/10.1038/eye.2018.2
7.- Agarwal, A., Invernizzi, A., Singh, R. B., Foulsham, W., Aggarwal, K., Handa, S., Agrawal, R., Pavesio, C., & Gupta, V. (2018). An update on inflammatory choroidal neovascularization: epidemiology, multimodal imaging, and management. In Journal of Ophthalmic Inflammation and Infection (Vol. 8, Issue 1). Springer Verlag. https://doi.org/10.1186/s12348-018-0155-6

